Какие глазные капли помогают после сварки?
Глазная травма
Вы знаете, что зрение лучеперых рыб восстанавливается в течение нескольких недель после повреждения глаз? Если бы и наши глаза обладали такими чудо-свойствами, нам не пришлось бы беспокоиться из-за острых углов или искр от сварки. Но человек в ходе эволюции утратил способность к регенерации. Поэтому серьезные травмы глаза у нас заканчиваются иногда слепотой. Исход определяет своевременная врачебная помощь при травме глаза.
Как обычно травмируют глаза
Когда говорят о глазной травме, чаще всего имеют в виду нарушение целостности роговицы, верхней прозрачной оболочки глазного яблока, под влиянием внешних факторов. К ним относят:
- попадание в глаз инородного предмета;
- удар по глазу;
- ранение;
- ожог: химический, солнечный и пламенем.
удар пробкой от шампанского, взрыв петарды — очень серьезная и , к сожалению, типичная Новогодняя травма
В 90% случаев пациенты обращаются с микроповреждениями и травмами глаза тупыми предметами, в 8% — с ожогами, 2% — это серьезные проникающие травмы глаза.
Симптомы травмы глаза
Не каждый человек сразу заподозрит повреждение роговицы, приняв его за соринку в глазу. Как правило, при сильном моргании слезы вымывают мелкий сор. Но если такой трюк не помогает, стоит забеспокоиться.
Кроме дискомфорта, обратите внимание на другие симптомы травмы:
- слезотечение;
- ощущение «песка» в глазах;
- высокую чувствительность к свету;
- боль в глазах, в редких случаях — головную;
- неконтролируемые сокращения круговых мышц век в ответ на болезненные ощущения;
- покраснение глаз и век;
- видимые дефекты роговицы.
При появлении этих симптомов нельзя медлить с визитом к врачу.
Первая помощь при травме глаза
Основное правило при оказании доврачебной помощи — не навредить еще больше. Что запрещено делать при глазной травме:
- пытаться самому вытащить инородный предмет из глаза;
- тереть глаза;
- одновременно промывать оба глаза при химических ожогах: так ядовитый раствор попадает в здоровый глаз;
- пробовать «нейтрализовать» действие кислоты щелочью (и наоборот);
- использовать вату, так как ее волокна еще сильнее травмируют роговицу.
Как помочь человеку с травмированным глазом
Прежде всего, оказывать помощь нужно только чистыми руками, чтобы не занести инфекцию. Важно успокоить человека и оперативно доставить его в глазной травмпункт Красноярской краевой офтальмологической больницы, который круглосуточно оказывает помощь людям с травмами глаз. Адрес: Красноярск, ул. Никитина 1 В, телефон 8 (391) 228-07-14
При травме век следует:
- обработать веки чистой водой;
- после этого закрыть рану стерильной марлевой повязкой; при сильном кровотечении целесообразно использовать гемостатическую губку;
- приложить холод, чтобы уменьшить боль и предотвратить отек.
При попадании соринки:
- попробуйте проморгаться или вымыть соринку водой; нельзя удалять сор платком и тем более острыми предметами;
- закапайте антибактериальные капли, чтобы предупредить инфицирование.
Если соринка остается в глазу, прекратите самостоятельные попытки ее убрать и передайте пострадавшего врачу-офтальмологу.
При химическом ожоге:
- промойте глаза проточной водой комнатной температуры по очереди, наклонив голову в направлении травмированного глаза; время очищения одного глаза — минимум 20 минут;
- если в глаз попала негашеная известь, сначала полностью удалите все кристаллы порошка сухой марлевой салфеткой или бинтом, а уж после этого промывайте водой, иначе возникнет сильный ожог.
- после нужно доставить больного в травмпункт.
При ожоге век пламенем:
- удалите загрязнения и обработайте кожу спиртом, не затрагивая слизистую и роговицу;
- аккуратно, без давления, приложите лед, обернутый в ткань или пакет;
- нанесите (если есть) на поврежденную кожу и за веко антибактериальную мазь.
После всех манипуляций человека нужно отвезти в больницу.
При ожоге ультрафиолетом:
- затемните помещение, чтобы свет не раздражал глаза;
- заложите за веко антибактериальную мазь;
- примите обезболивающее;
- если боль не утихает в течение нескольких часов, отправляйтесь в травмпункт.
Как проходит лечение травмы глаза
Лечение подбирается, исходя из типа и степени повреждения глаза. В легких случаях обходимся медикаментозной терапией, которая включает антибактериальные препараты, нестероидные противовоспалительные, обезболивающие и гормональные глазные капли. При ожогах средней и тяжелой степени больного госпитализируют, при серьезных ранах проводят операцию. Лечение после травмы глаза заключается в использовании рекомендованных врачом капель.
Последствия травмы глаза
Последствия повреждения зависят от его степени и качества оказанной помощи. Медики обрабатывают раны и проводят все необходимые манипуляции, поэтому при быстром обращении в травмпункт осложнений будет меньше. Нежелательные последствия связаны с попаданием инфекции в кровь или с еще большим травмированием в результате необдуманных действий.
Если человек не получает своевременную медицинскую помощь, остаются рубцы, деформируются мягкие ткани вокруг глаза, снижается острота зрения вплоть до полной его потери.
Если инфекция попадает в кровь, развивается сепсис — воспаление, опасное для всего организма. Скапливающийся гной поражает внутренние структуры глаза, иногда доходит до мозга, вызывает воспалительные процессы в теле.
Профилактика травм глаза
90% глазных травм легко предупредить, если следовать правилам безопасности на производстве и при работе с опасными веществами. Защитные очки и маски в большинстве случаев спасут глаз от попадания капель раствора или инородного предмета: стружки, искры от сварки или газонной травы.
Солнцезащитные очки с соответствующим фактором защиты оберегают глаза от ожога ультрафиолетом.
Затуманивание зрения — причины и лечение

Затуманивание зрения – довольно распространенный симптом при самых разных патологиях глаз. Основное его проявление – нарушение зрения с утерей способности различать детали при взгляде вдаль либо при зрительной работе вблизи.
Проявление тумана возможно как на одном, так и на обоих глазах (одно- и двустороннее затуманивание зрения). Нередко этот признак становится важной деталью в диагностике заболевания.
Появление тумана в глазах говорит о снижении остроты зрения или его резкости. Как правило, подобное состояние развивается постепенно. При внезапном снижении зрения с наступлением полной слепоты, речь идет о симптоме потери зрения.
Причины возникновения
Возникновение тумана перед глазами — явление вполне объяснимое и может быть спровоцировано следующими факторами:
- Помутнение роговицы глаза. Патология обусловлена воспалительными заболеваниями глаза, травмами, ожогами, дистрофией.
- Помутнение хрусталика. Подобное явление носит название катаракты и в большинстве случаев объясняется возрастными изменениями в веществе хрусталика глаза. Катаракта – особенно частая причина тумана перед глазами у людей после 50-60 лет.
- Заболевание сетчатки. Затуманивание зрения способны вызывать диабетическая и гипертоническая ретинопатии, хориоретиниты, увеиты, макулярная дегенерация.
- Патологии зрительного нерва. Воспаление зрительного нерва на начальной стадии сопровождается ощущением размытости видимых объектов, этот туман и является первым симптомом заболевания. Затем присоединяются боли при движении глаза.
- Нарушения рефракции. Близорукость, дальнозоркость, астигматизм — это самая частая причина тумана в глазах. Для устранения данного симптома, необходима правильная коррекция зрения очками или контактными линзами. Иногда затуманивание зрения возможно и при ношении контактных линз. В этом случае необходимо обратиться к офтальмологу, чтобы исключить возможное воспаление роговицы.
- Компьютерный зрительный синдром. Длительная работа за компьютером и вызванное этим переутомление зрения часто сопровождается жалобами на туман в глазах. Это объясняется спазмом фокусирующей изображение мышцы. После достаточного отдыха, зрение как правило восстанавливается.
- Закапывание глазных капель. Некоторые глазные капли вызывают временное затуманивание зрения, о чем всегда информируется в инструкции к препарату.
- Вторичная катаракта. Через некоторое время после операции по поводу катаракты, перед оперированным глазом может появляться белесый туман. Он свидетельствует о помутнении хрусталиковой капсулы и легко устраняется лазерным рассечением.
Если «туман» появляется только в одном глазу
Это может быть симптомом воспалительного заболевания, поразившего глаз. К таким заболеваниям, специалисты относят кератит, конъюнктивит, иридоциклит. В этом случае, туман перед глазом будет не единичным симптомом. Также могут появиться: покраснение, жжение, боль, слезотечение, а в некоторых случаях, выделения из глаза и потеря части поля зрения. Именно эти проявления заболеваний должны побудить безотлагательно обратиться к врачу.

Лечение
Как уже было упомянуто, туман перед глазами является лишь симптомом заболевания, поэтому его устранение возможно только при лечении причины его вызвавшей. Так коррекция зрения очками и контактными линзами решает проблему в случае аномалий рефракции. Кроме того, правильно подобранные очки уберут туман на начальных стадиях катаракты.
Во всех остальных случаях необходимо лечить основное заболевание и делать это нужно, как можно скорее. Поэтому, если у вас постоянно или периодически стал возникать туман перед глазами, обязательно обратитесь к специалисту.
Врачи нашей клиники имеют огромный практический опыт и готовы помочь пациенту в решении любых, даже самых сложных офтальмологических проблем. Однако чем раньше вы обратитесь за помощью, тем лучшие результаты можно гарантировать.
Мушки перед глазами: причины, лечение и профилактика
Содержание статьи:
- Что такое мушки перед глазами
- Причины появления
- Когда обязателен поход к врачу
- Лечение
- Профилактика

Каждый индивидуум испытывал необычный визуальный эффект в виде темных мурашек. Они появляются по различным причинам, но чаще всего беспокоят в преклонном возрасте, после операции катаракта и у больных страдающих близорукостью. Плавающие черные точки более заметны, если человек целенаправленно смотрит на светлую поверхность или на яркий свет. Они отличаются по размеру, форме, консистенции, показателю преломления и подвижности, всплывают вместе или поодиночке. Мушки перед глазами не считаются иллюзиями, а представляют собой реальные энтопические явления.
| Распространенность миодезопсии в общей популяции увеличивается с 24% у взрослых в промежутке от 50 до 59 лет доходит до 87% среди пенсионеров в возрасте от 80 до 89 лет. Мужчины и женщины оказываются затронутыми одинаково. |
Не стоит паниковать. Неприятные проявления после физического или психоэмоционального перенапряжения, как правило, самостоятельно уменьшаются или полностью исчезают, но если интенсивность точек резко прогрессирует, то рекомендуется немедленно обратиться за помощью в медицинское учреждение. Этот клинический признак способен в дальнейшем привести к полной слепоте.
Что такое мушки перед глазами
 Между сетчатой оболочкой и природным хрусталиком находится небольшая полость, которая заполнена гелеобразным веществом под названием стекловидное тело.
Между сетчатой оболочкой и природным хрусталиком находится небольшая полость, которая заполнена гелеобразным веществом под названием стекловидное тело.
Оно прикрепляется непосредственно к макуле, зрительному нерву и сосудам. Самое сильное крепление находится у основания гелеобразной структуры, а самое слабое — вдоль ретинальных микрососудов. Оно представляет собой гидратированный внеклеточный матрикс, состоящий в основном из воды (99%), коллагенов и гиалуронана (1%), организованных в гомогенно прозрачный гидрогель. Его объем повышается в течение первого десятилетия жизни, остается стабильным до 40 лет, затем начинает постепенно уменьшаться.
Клеточный состав состоит из гиалоцитов, фиброцитов, макрофагов, ламиноцитов, клеток Мюллера и микроглии. По мере старения гидрогель постепенно вырождается в более жидкое состояние (синхиз), с 20% разжижением в 18 лет до более чем 50% в 80,4 лет. Это сопровождается повышением массы светооптически плотных микроструктур (синерезис). Эти включения, часто называемые перегородками, ламелями, мембранами и тонкими пучками, по-видимому, состоят из природного коллагенового материала и постепенно увеличивают свою плотность и неравномерность.
Причины появления мушек перед глазами
Чтобы понять суть проблемы, необходимо сосредоточиться на анатомии и физиологии. В молодости и у детей внутриглазной гель, находящийся в задней камере прозрачен. Его уникальное физико-химическое состояние поддерживается за счет определенного химического состава и сложного строения биомолекул.
Под воздействием различных агрессивных факторов он становится нефункционален, молекулы теряют организованную архитектонику и распадаются на осколки и фрагменты. Это оказывается существенное влияние на биологический состав и объем стекловидной субстанции. Появляются мелкие включения, не обладающие оптической прозрачностью. Восприятие плывущих предметов случается как от прямой визуализации материальных конденсатов, так и от разжиженных витреальных карманов, которые препятствуют прохождению световых лучей. Пациенты описывают «серый, подобный силуэту или тончайшей паутине» артефакт, он характеризуется как короткий период постоянного импульса после прекращения движения глаз.
Данная патология получило в офтальмологии название – деструкция стекловидного тела. А плавающие микрочастички воспринимаются индивидуумом как летающая мошкара или осевшие на носу паутинки. При отсутствии фиксации взора они достаточно интенсивно мелькают и быстро мельтешат, а затем медленно плывут в обратном направлении. Кровяные сгустки, скопления опухолевых клеток, кристаллы пигмента, белковые молекулы отбрасывают тень на сетчатую оболочку.
Подобная нозология наблюдается, если внезапно произошло кровоизлияние в желеобразное тело, в него попало лекарство или инородный субстрат. Мелькания довольно распространены у населения, но исторически это не считалось серьезной проблемой среди медиков, заслуживающей терапевтического вмешательства. Это отчасти объясняется тем, что диагноз в значительной степени основан на субъективной самооценке.
Состояния, такие как диабет и миопия ускоряют разжижение и образование интравитреальных агрегатов.
Нарушение визуальной функции от дрейфующего клеточного мусора способно существенно испортить качество жизни, даже если оно не влияет непосредственно на световосприятие.
Когда обязателен поход к врачу
Деструктивные процессы в большинстве случаев необратимы и связаны с природным старением человеческого организма. Они чаще всего манифестируют после 40 лет. Но в последнее время метаморфозы выявляются у молодых девушек и юношей. Дегенеративные молекулярные перестройки фибрилл гидрокомплекса приводят к локализованным скоплениям. При нитчатой форме деструкции сплетения способны склеиваться между собой, уплотнятся и провоцировать видения в виде прозрачных ниточек. После отмирания волокна дают картинку «медузы» или «паука», странные тени блокируют способность ясно видеть. Плотный коллагеновый матрикс мешает передаче фотонов на сетчатку.
Зернистый тип уплотнения манифестирует, если в коллагеновые волокна проникают клетки — гиалоцитов. Внезапно видны плавуны в виде точек и колечек. В этой ситуации требуется консультация у врача. Лучше всего срочно обследоваться у офтальмолога, чтобы минимизировать риск постоянной потери зрения.

По мнению окулистов, серьезная проблема возникает, если гелеобразное вещество частично отделяется от задней стенки глазного яблока.
Многие жалуются на периодические яркие вспышки и огнеподобные мерцания, а также увеличение количества плавающих флоаторов. Клиническая симптоматика спровоцирована равномерным обтеканием по кольцу гелеобразной субстанцией зрительного нерва.
По мере взросления у индивидуума сокращается объема геля, и он легко перемещается во внутренних средах светооптической системы. Иногда практически выходит за ее края.
Патологическая симптоматика возникает при следующих ситуациях:
Аллергический коньюктивит.

Аллергический конъюнктивит.
О том, какие аллергены чаще всего раздражают наши глаза, объясняет врач-офтальмолог Татьяна Владимировна ВАСИЛЬЕВА (г. Нижний Новгород).
— Татьяна Владимировна, какие отделы глаза чаще всего страдают от аллергии?
— Аллергия может захватывать любой отдел органа зрения: кожные покровы век, конъюнктиву, роговицу, сосудистую оболочку глаза, сетчатку, зрительный нерв. Наиболее распространенные заболевания — аллергический блефарит (воспаление век) и аллергический конъюнктивит (воспаление конъюнктивы).
Следует отметить, что глазные проявления аллергии — лишь часть сложного механизма взаимодействия организма с тем или иным раздражающим фактором. Аллергические патологии глаз редко развиваются сами по себе, зачастую они сопровождают аллергический ринит, дерматит, бронхиальную астму.
— Чем отличается аллергический конъюнктивит от аллергического блефарита?
— Это различное местоположение одного и того же процесса. При блефарите больного в основном беспокоят веки: они зудят, отекают, краснеют. При конъюнктивите яркие признаки — покраснение и отек внутренней оболочки глаза, слезотечение.
Часто аллергические проявления встречаются у пациентов и на веках, и на конъюнктиве одновременно, тогда речь идет о блефароконъюнктивите.
— Аллергические заболевания глаз носят круглогодичный характер или у них есть сезонность?
— Все зависит от того, к каким веществам возникает повышенная чувствительность организма.
Если аллергены часто попадаются в повседневной жизни — домашняя пыль, шерсть животных, косметика, бытовая химия, продукты питания, — то заболевание может беспокоить круглогодично.
Но есть раздражители, которые встречаются только в определенное время года, тогда заболевание имеет сезонный характер. Например, весной аллергия на пыльцу растений вызывает кератоконъюнктивит, когда воспаляется и конъюнктива, и роговица.
Аллергические заболевания глаз редко могут быть вызваны продуктами питания, а если они и развиваются, то в основном как проявление атопического дерматита. Наиболее сильные аллергены — клубника, малина, арахис, шоколад, консерванты, пищевые красители.
Причиной повышенной чувствительности глаз становятся и медицинские препараты. Причем аллергическую реакцию можно обнаружить не только на лекарственную субстанцию, но и на консервант глазных капель. Поэтому не следует без консультации с офтальмологом лечить глазные заболевания.
— Как связаны аллергия и вирусы?
— На вирусы, бактерии, грибки и паразиты в организме человека также образуются антитела, как и при аллергии. Доказано, что в основе многих хронических инфекционных заболеваний глаз также лежит аллергическая реакция.
Однако лечение инфекционных и аллергических заболеваний различается. Например, симптоматика хламидийного конъюнктивита (возбудитель — внутриклеточный паразит хламидия) очень схожа с проявлениями аллергического конъюнктивита, но в первом случае применяются антибиотики, а во втором — антигистаминные средства.
Отличить одно заболевание от другого может только опытный специалист, поэтому так важно вовремя обратиться к врачу.
— Могут ли аллергены понизить остроту зрения?
— Аллергическое воспаление глаз (особенно если его долго не лечить) может вызвать не только снижение зрения, но и привести к помутнению роговицы, отслойке сетчатки, кератоконусу (роговица истончается и принимает коническую форму) и даже к катаракте. А вот слабое зрение причиной аллергических заболеваний глаз быть не может. Это миф.
— Как лечат глаза при аллергии?
— Исключив контакт с аллергеном, можно избавиться от аллергической реакции на данный аллерген. Но вся сложность в том, что аллергическое заболевание — это проблема иммунной системы и в дальнейшем реакцию может вызвать любой другой аллерген.
Такое заболевание, как аллергический конъюнктивит, находится в сфере интересов двух специалистов: аллерголога-иммунолога и офтальмолога. Сначала следует обследоваться у окулиста, так как целый ряд заболеваний глаз сопровождается симптомами, схожими с аллергическим конъюнктивитом.
Основной принцип лечения аллергии — выявление аллергена и ограничение его доступ в организм. Но если аллергические реакции приобретают хронический характер, необходимо обратиться к аллергологу для проведения тщательного обследования и назначения специального курса иммуномодулирующей терапии.
Хочется отметить, что при появлении признаков любого воспаления (не только аллергического) нельзя носить контактные линзы, пользоваться косметикой, умываться некипяченой и холодной водой, долго находиться на морозе и смотреть на солнце.
Для профилактики аллергических заболевании глаз необходимо содержать в чистоте собственный дом и рабочее места, так как домашняя пыль — один из распространенных аллергенов.
Также факторами риска при обострениях являются домашние животные, сухой корм для рыбок, средства бытовой химии, парфюмерия.
Ячмень на глазу
- Причины и симптомы
- Заразен ли ячмень
- Виды и стадии развития гордеолума
- Как быстро вылечить ячмень
- Профилактические меры
Ячменем называется заболевание глазного века, которое характеризуется воспалением в волосяном мешочке ресницы либо в сальной железе около ее луковицы. Медицинское наименование патологии – гордеолум. Оно вызывает дискомфорт, поскольку отекший глаз с ячменем выглядит непривлекательно и сопровождается болевыми ощущениями при движениях верхнего либо нижнего века. Патология может проявиться независимо от возраста – как у взрослого, так и у ребенка. Заболевание поражает обычно один глаз.
Появление ячменя на глазу происходит неожиданно. Когда воспалительный процесс развивается стремительно, больных интересует, что делать в такой ситуации. Требуется немедленное лечение. Нельзя относиться к этому нарушению как к временному неудобству. Его возникновение свидетельствует о том, что иммунные силы организма снижены.
Причины и симптомы
Гордеолум возникает вследствие бактериальной инфекции. В большинстве случаев это золотистый стафилококк – грамположительная бактерия, способная сохраняться на кожных покровах и слизистых.
Провоцируют появление ячменя на глазу разные факторы:
- переохлаждение организма, ослабленный иммунитет, авитаминоз;
- несоблюдение правил гигиены глаз и век;
- стрессовые состояния, отсутствие полноценного отдыха, здорового сна;
- инфекционные заболевания либо период восстановления после них;
- наличие других проблем с органами зрения – конъюнктивита, блефаритов;
- повышенный уровень липидов в крови.
Применение некачественной косметики или ношение контактных линз также могут стать провоцирующими нарушение факторами, но они не являются первопричиной патологического процесса.

Основная симптоматика патологии:
- зуд и жжение века, повышенная слезоточивость;
- ощущение инородного предмета под глазом;
- покраснение, вздутие, отвердение нижнего или верхнего века;
- боль при прикосновении к поврежденной области и при моргании;
- гной в виде головки желтоватого цвета на припухлости;
- иногда – воспаление ближайших лимфатических узлов, повышение температуры.
Заразен ли ячмень
Для окружающих он не опасен, но только при условии соблюдений элементарных гигиенических правил. Риск заражения обычно возникает у маленьких детей. Ввиду своего возраста они еще не понимают важности соблюдения гигиены и поэтому часто страдают бактериальными инфекциями. Заражение возможно и при применении косметики больного. Но в целом изоляция взрослого либо ребенка, страдающего гордеолумом, не требуется.
Возбудители болезни находятся в гное, расположенном в мешочке ячменя. На поверхности бактерии отсутствуют. Но гноя внутри обычно немного, поэтому даже лопнувший ячмень не опасен. В 80% случаев гнойник прорывается ночью, когда больной спит. Гнойные массы, если и попадают куда-либо, то на лицо человека, его подушку, постельное белье. Дальше инфекция не распространяется.
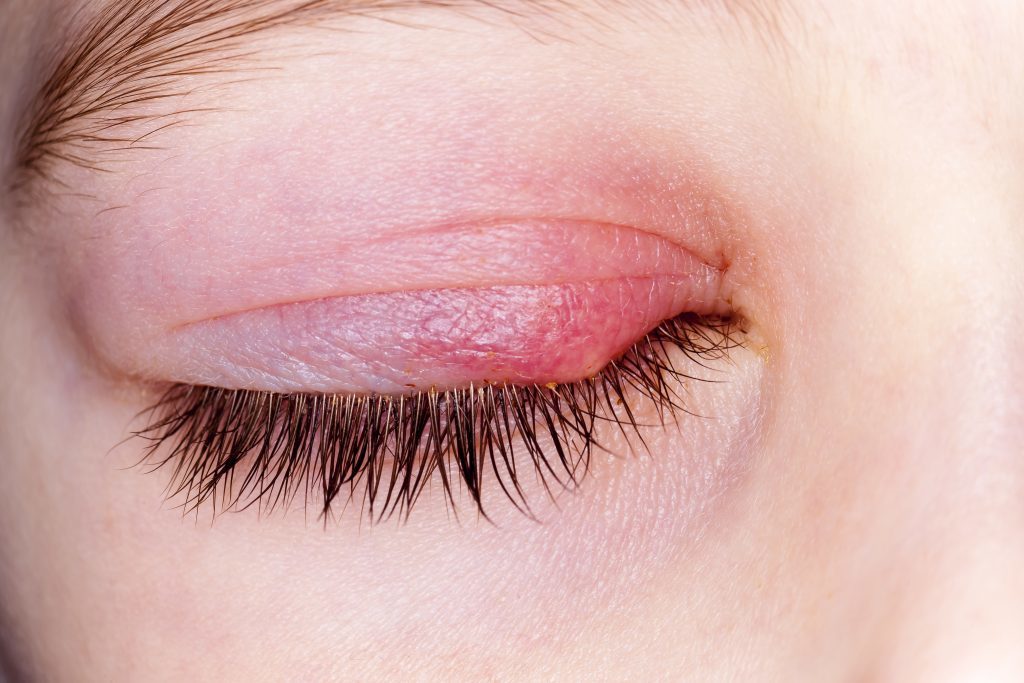
Виды и стадии развития гордеолума
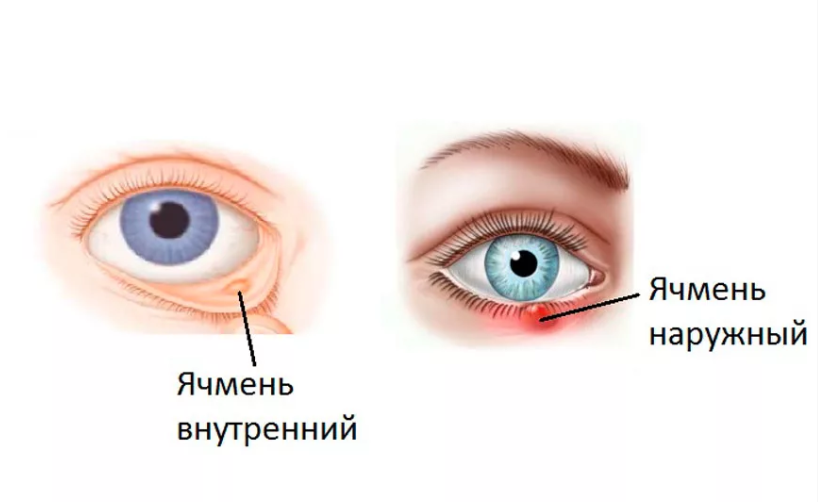
По локализации поражения могут быть следующих видов:
- Наружный ячмень. Более распространен по статистике. Инфекционно-воспалительный процесс локализован на краю века, так как инфекция оседает в сальной железе Цейса либо в ресничной луковице.
- Внутренний ячмень на глазу. Имеет другое название – мейбомит. Обусловлен проникновением патогенных микроорганизмов в проход мейбомиевых желез, находящихся с тыльной стороны края век.
По типу выделяют:
- Горячий ячмень. Ему присуще классическое развитие болезни, инфицирование локализуется в ресничном кармане – луковице либо железе Цейса. При терапии проходит примерно за неделю.
- Холодный ячмень (халязион, киста мейбомиева). Воспалительный процесс поражает мейбомиевые железы. Развивается очень медленно. На восстановление уходит 1–2 месяца. При наличии очень большого ячменя возможно его оперативное удаление.
Воспаление проходит стадии:
- Формирование гнойного стержня. Небольшая красноватая припухлость вызывает неприятные ощущения при движении веками.
- Формирование гнойника. Состояние больного на этом этапе могут облегчить лишь медикаменты.
- Прорыв гноя. Не свидетельствует о выздоровлении, однако больному становится гораздо легче. В этот период нужно держать глаза в чистоте и использовать назначенные лекарства, мази.
Как быстро вылечить ячмень
При возникновении ячменя на глазу как лечить его – зависит от этапа развития инфекции. Если принять меры на начальной стадии, есть вероятность того, что воспаление не распространится и отек пройдет через 1–2 суток. Для этого:
- Обрабатывают проблемный участок антисептиком. Подойдет медицинский спирт, который разбавляют с водой в соотношении 1:1, раствор бриллиантового зеленого или йода, настойка календулы.
- Выполняют сухое прогревание. Для этого разогревают на сковороде морскую соль либо любую крупу. Можно взять сваренное вкрутую яйцо. Выбранный источник тепла оборачивают чистой тканью и прикладывают к воспаленному месту, пока компресс не остынет.
Если воспаление все же развилось, лучше обратиться к врачу, поскольку необходимо лечение ячменя медикаментами. Из пораженной области обязательно должны выйти гнойные массы. Если этого не произошло естественным путем, выдавливать гнойник нельзя, чтобы не заразить кровь и другие органы. Офтальмолог в таких случаях делает прокол в стерильных условиях. Шрама от него не остается.
Для уничтожения бактерий используют капли от ячменя у взрослых – Тобрекс, Альбуцид, Левомицетин, Вигамокс, Гентамицин. Их закапывают 3–5 раз в сутки. Важно не допускать прикосновения флакона к глазу.
Быстрое лечение ячменя в домашних условиях обеспечено благодаря сочетанию капель с антибактериальными мазями. Последние закладывают на ночь, поскольку они могут временно снижать зрение. Но при их приобретении в аптеке непременно уточните, что вам нужны препараты именно для глаз. Многие из этих лекарств выпускают также и для кожи, содержание активных веществ в них выше, что может навредить зрительному аппарату. К ним относят Тетрациклин, Синтомицин, Гидрокортизон, Эритромицин, Макситрол.
Сколько проходит ячмень – зависит от разновидности патологии. Внутренний приходится лечить дольше, чем наружный – на полное выздоровление требуется от 1 месяца.

Профилактические меры
Профилактика включает соблюдение рекомендаций:
- Укрепление иммунных сил. Делать это следует всегда, не только при угрозе гордеолума или в межсезонье. Рекомендуется пить витамины, отдавать предпочтение свежим овощам и фруктам, больше двигаться, бывать на свежем воздухе, соблюдать режим дня.
- Своевременное устранение офтальмологических нарушений. При наличии склонности к глазным заболеваниям нужно регулярно посещать офтальмолога. Самодиагностика и самолечение обычно способствуют переходу патологии в хроническую форму.
- Соблюдение гигиенических норм. Нужно иметь свое личное полотенце, мыть руки с мылом, менять постельное белье каждые 1–2 недели, не пользоваться чужими косметическими средствами.
- Выработка привычки не касаться глаз. Делать этого не стоит даже в обычном состоянии, когда человека не беспокоят никакие проблемы. Это правило распространяется и на лицо – не следует его трогать в течение дня немытыми руками.
Несложные меры профилактики позволят избежать воспаления и сохранить глаза здоровыми.
